1型糖尿病以胰岛β细胞破坏或/和严重胰岛素分泌障碍为特点,胰岛素和C 肽水平明显降低甚至测不出,患者通常需要使用胰岛素来维持生命。
用药建议
口服降糖药物非药物治疗后血糖难以达到控制目标时,应使用药物治疗,包括口服降糖药、胰岛素等
口服降糖药应用原则
1. T1DM:可在胰岛素治疗的基础上选用双胍类、α‐葡萄糖苷酶抑制剂或胰岛素增敏剂,不用胰岛素促泌剂
2. T2DM见图1
(1) 单药起始,单药降糖效果以磺脲类和二甲双胍最强
(2) 治疗肥胖、超重或体重正常患者首选双胍类,消瘦者则首选促胰岛素分泌剂
(3) 联合用药原则:同类降糖药不合用,联合用药不多于3种,联合使用3种时各药物剂量一般不用全量
(4) 在使用2种以上、剂量中等以上口服降糖药后血糖仍难以达标时,应联合胰岛素治疗
如血糖控制不达标(HbA1c≥7.0%)则进入下一步治疗
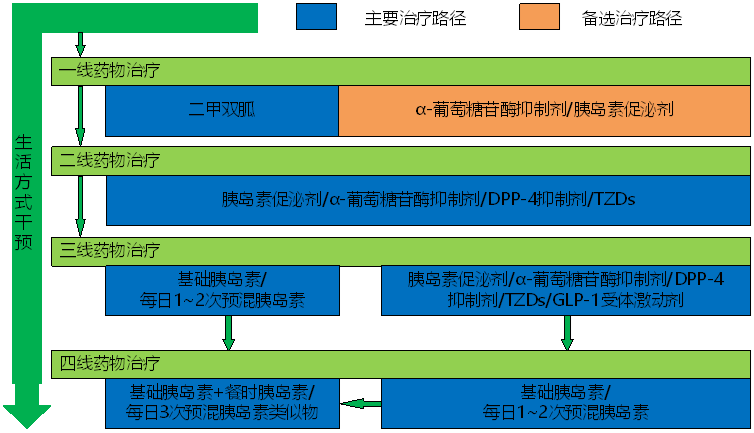
图1 T2DM高血糖治疗途径
口服降糖药物的临床应用见表1

代表药物见表2、表3


适应证
1. T1DM患者(在发病时、终生胰岛素替代治疗)
2. T2DM患者在生活方式和口服降糖药联合治疗的基础上,如血糖仍然未达到控制目标,即可开始在口服降糖药物基础上联合胰岛素治疗
3. 新诊断且与T1DM鉴别困难的消瘦糖尿病患者
4. 在糖尿病的病程中(包括新诊断T2DM患者)出现无明显诱因的体重下降者
5. 特殊情况下为控制血糖,应考虑使用
(1) 血糖较高的新诊断T2DM患者
(2) 妊娠期
(3) 围手术期
(4) 急性并发症或应激状态,如DKA、HHS、乳酸性酸中毒、严重感染等
(5) 严重慢性并发症,如严重糖尿病慢性肾脏疾病、糖尿病足等
(6) 继发性糖尿病和特殊类型糖尿病
(7) 合并其他严重的疾病,如冠心病、脑血管病、血液病、肝病等注意事项
用药注意事项
1. 只能用75%的酒精消毒皮肤,禁用碘酒(碘和胰岛素的相互作用会降低胰岛素的效果)
2. 短效胰岛素注射后15~30 min必须进食,速效胰岛素注射后5~10 min必须进食,以免发生低血糖
3. 注射部位应经常轮换,腹部的注射部位应在脐周2~10 cm处
4. 如药液储存在冰箱内,必须提前30 min取出,以免引起注射部位疼痛
5. 胰岛素笔应在约25°C常温下保存,不需放入冰箱
6. 注射完毕后应将针头取下,以免温度变化造成药液外溢
7. 每次注射前,针尖都应向上,排尽空气
8. 笔芯上的色带表示胰岛素不同剂型,注射前应仔细查对,确认无误后方可注射
糖尿病性视网膜病变(DR)
羟基苯磺酸钙:长期或按疗程服用对DR的微血管瘤、毛细血管的渗漏,有一定疗效
糖尿病周围神经病变(DPN)
1. 神经修复:甲钴胺等
2. 抗氧化应激:硫辛酸、α-硫辛酸
3. 营养神经:如神经营养因子、肌醇、神经节苷酯和亚麻酸等
4. 改善微循环:前列腺素E2、贝前列素钠、西洛他唑、己酮可可碱、胰激肽原酶等及活血化瘀类中药
5. 改善代谢异常:如醛糖还原酶抑制剂依帕司他等
6. 痛性神经病变治疗
(1) 一线治疗:普瑞巴林(A级推荐)
(2) 二线治疗
① 度洛西汀、加巴喷丁、加巴喷丁合并吗啡或三环类抗抑郁剂、丙戊酸钠(A级推荐)
② 抗抑郁剂(阿米替林等)、文拉法辛、羟考酮、曲马多、吗啡、辣椒素和消心痛喷剂(B级推荐)
(3) 三线治疗:利多卡因贴剂
7. 自主神经病变治疗
(1) 体位性低血压或晕厥:可用氟氢可的松、可乐定、奥曲肽、米多君(作用有限)
(2) 胃轻瘫:西沙比利、多潘立酮
(3) 神经源性膀胱:氯贝胆碱(疗效不一)
糖尿病足
1. 抗感染治疗
(1) 适应证:合并感染的足溃疡
(2) 注意事项
① 在细菌培养的基础上选择有效的抗生素
② 应用抗生素前,充分评估感染组织的血液供应,合并缺血的感染预后差
③ 合并严重缺血感染的足溃疡抗生素治疗的时间要延长1~2周,防止复发
2. 围术期药物:抗凝、抗血小板、扩血管、降纤维蛋白药物等
诊断依据
诊断依据有糖尿病症状(典型症状包括多饮、多尿和不明原因的体重下降等)者满足以下标准中一项即可诊断糖尿病
1. 任意时间血浆葡萄糖≥11.1 mmol/L(200 mg/dl)
2. 空腹(禁食时间大于8小时)血浆葡萄糖≥7.0 mmol/L(126 mg/dl)
3. OGTT试验后2小时血浆葡萄糖≥11.1 mmol/L(200 mg/dl)
4. HbA1c≥6.5%(未经National Glycohemoglobin Standardization Program,NGSP认证一般不建议采用)
具备1型糖尿病特点
1. 通常15岁以下起病,起病迅速,症状明显,中度至重度的临床症状,包括体重下降、多尿、烦渴、多饮、体型消瘦、酮尿或酮症酸中毒等
2. 空腹或餐后的血清C肽水平低或缺乏;可出现免疫标记:胰岛素自身抗体(IAA)、胰岛细胞抗体(ICA)、谷氨酸脱羧酶抗体(GAD)、胰岛抗原抗体(IA-2);需要胰岛素治疗;可伴有其他自身免疫性疾病
分型
1. 免疫介导(ⅠA型)
2. 特发性(ⅠB型)